Sumner Slichter, de la Universidad de Harvard con visión de futuro afirmó «la sociedad es una sociedad laborista, mas que capitalista». Para algunos un concepto demasiado exagerado, pero si hurgamos en su análisis nos atreveríamos a afirmar rotundamente, que tiene mas de acertado de lo que muchos manifiestan. Afirmaba al respecto, «casi todos nosotros formamos parte en uno u otro momento de nuestra vida de la masa laboral pues, casi la mitad de las horas que estamos despiertos las pasamos en el trabajo, y las ganancias que éste nos proporciona, ya sea como sueldo, salario o beneficios de las sociedades personalistas, constituyen una parte muy importante del PBI».
La afiliación de los obreros a los sindicatos, tiene un paralelismo directo con las posibilidades de desarrollo industrial del país.
Así es como vemos que en los Estados Unidos las estadísticas nos muestran su evolución: el numero de afiliados se incrementa desde el año 1900, manifiesta un progreso lento pero continuo hasta la primer guerra mundial, luego crece bruscamente durante la misma y se mantiene en los años siguientes. Sufre rápida caída y estancamiento en los años 20, vuelve a recuperarse bruscamente durante el periodo del New Deal, que siguió a la gran depresión y experimenta una gran expansión durante la segunda guerra mundial, para luego entrar en una meseta de crecimiento. Esto es lo que ocurre en los países que no solo manejan bien su economía, sino con sentido de la realidad.
Veamos cómo se desarrollaron los acontecimientos en la Argentina.
Las Obras Sociales Insertas en la Globalización
Resumen Histórico
Desde la época colonial donde la expresión «obras de caridad» era la más adecuada para esta actividad, por la motivación religiosa que la misma implicaba, se practicaba en forma desinteresada por quienes se dedicaban a tales actividades a favor de los necesitados, en su mayoría por iniciativa privada con poca o ninguna participación de Estado hasta la finalización del siglo XVIII. En dicho período, las cofradías, gremios y hermandades fueron las primeras formas de previsión y asistencia social organizada. Todos estos términos han servido solo para presentarnos un desarrollo constante de la preocupación humana por paliar el sufrimiento de sus semejantes y ofrecer ésa «protección» para conseguir el bienestar físico y espiritual de quienes lo necesitan en determinados momentos. Cada una de estas instituciones ha surgido como un intento de tratar de mejorar lo existente.
Una segunda etapa se vislumbrará en forma lenta pero ininterrumpida desde los comienzos del siglo XIX, con una tibia iniciativa Estatal en Política Social que irá desplazando a la actividad Privada, se crea así en 1822 la «Sociedad de Beneficencia y nuevos hospitales y asilos». En esos momentos se otorgaban «graciosamente» beneficios que implicaban un intento fugaz de solucionar algo, sin conseguir armar una verdadera política social estable. No se sospechaba que esa prestación «graciable» se convertiría, en algún momento, en un derecho del ciudadano, amparado por leyes e instituciones públicas. Sin embargo, ya comienzan a fijarse pautas que serían el principio de nuestra legislación jubilatoria:
1.- La cifra de los beneficios en los topes a pagar.
2.- La no acumulación de los beneficios.
3.- El límite en el goce de los beneficios, a excepción de las madres de los muertos en defensa de la Patria.
Así se llega tras un historial rico en procesos de protección social, hasta el año 1944 donde se transforma la Asistencia Social en Previsión Social. Fue la Justicia Social la cual se constituyó en el pilar fundacional de un nuevo derecho basado en la dignidad de la persona para satisfacer las necesidades básicas indispensables del hombre más desposeído, y hasta ése momento solo «protegido» por la filantropía, la beneficencia y la caridad.
Se llega entonces a la constitución de las «Obras Sociales» que tanto significan en su acepción genérica como en su estructura orgánica o institucional. Germinal Rodríguez ayuda a la definición considerando que brindan «mutualismo, cooperación, recreación y ayuda jurídica». Estas definiciones no son exhaustivas y en la realidad tienden a ser superadoras.
No se puede dejar de considerar que dada la evolución del proceso, había llegado el momento de integrar y coordinar esfuerzos entre las constituidas Obras Sociales Estatales, Sindicales y Asociaciones Mutuales. Se logra entonces lo que constituyó la acción más adecuada para colmar esas grandes expectativas, la creación del Instituto Nacional de Obras Sociales cuya finalidad, objetivos y estructura fue fijada por la ley No 18.610.
Es ésta entonces, la que en su artículo 12 expresa » el INOS tendrá como fin Promover, Coordinar, Integrar las actividades de las Obras Sociales, así como controlarlas en sus aspectos técnicos, administrativos, financieros y contables». Los artículos lº y 2º referentes a las actividades asistenciales, se pueden así identificar con lo expresado anteriormente en su objetivo controlador.
La síntesis apretada de un derecho social de convivencia humanitaria ha sido el objeto de estas líneas, desechando muchos mojones históricos en su constitución actual, pero dejando como bagaje esas luchas llevadas a cabo para favorecer a los desprotegidos de esa globalización que parece olvidar con desprecio, el bienestar Jurídico y Cristiano que les corresponde a los que tratan de vivir.
Libre Elección De Obras Sociales
Decreto Nº 446/2000 Del 6/06/00 ( modifica las leyes 23.660 y 23.661)
Estado actual del problema:
Los principales puntos del nuevo sistema serán:
Se podrá elegir la cobertura médica entre obras sociales, prepagas y empresas formadas especialmente con ese objetivo.
- En ningún caso se podrá rechazar a ningún afiliado.
- No habrá plazos de espera ni exclusiones para la cobertura medica.
- No habrá pagos extras, excepto para coberturas superiores a la exigida por la ley.
- Se podrá cambiar solo una vez por año de empresa u obra social.
- En caso de despido la cobertura médica será obligatoria por tres meses subsiguientes.
Fuentes de financiación del nuevo sistema
El sistema tendrá dos vías de financiamiento:
Con el aporte del 8 % de los sueldos como hasta ahora.
Aumentando el Fondo de Redistribución Solidaria, que permitirá garantizar $ 20 por beneficiario en lugar de $ 40 por cada titular como hasta ahora para los planes básicos.
No deja de llamar la atención en la actualidad, el objetivo de lograr reformas estructurales en las prestaciones que realizan las Obras Sociales Estatales y Sindicales para lograr la libre determinación de sus afiliados para optar por una prestación distinta a la que detentan actualmente. (Decreto No 446/2000)
Se trata de conseguir que todos puedan integrarse, ya sea a otra obra social o a una empresa de medicina prepaga, que lo tomaría brindándole la prestación médica obligatoria ( PMO ) que ya tenía en su anterior obra social y que ahora le sería dada por otra, con la salvedad de que si lo desea y aporta más dinero recibiría mejor atención al cambiar de plan de salud.
Es lo que se expresa en los considerandos del decreto 446/2000 cuando dice que esto obedece entre otras causas, a la «limitación de competencia que denota actualmente el sistema» y más adelante afirma que «ello hará posible la competencia entre los actores que brindan servicios de salud en el marco del Sistema Nacional de Seguro de Salud, procurando mejorar la calidad de las prestaciones»
¿Qué es entonces lo que se cuestiona? La falta de inversión en salud proporcionalmente adecuada a las actuales obras sociales? La misma esta reglamentada por ley. El déficit financiero de algunas de ellas, que han debido solicitar ayuda extra para su desenvolvimiento? Existe un Ente Regulador que tiene la obligación de exigir con cierta regularidad, un estado contable fiable como forma de control. Se habla de «competencia» como una «ley del mercado de la salud», y se nos dice que existirá un PMO.
Ahora cabe preguntarnos: ¿Que debería ser una Obra Social ?
La definición de Obras Sociales crea la disyuntiva de las interpretaciones ambiguas cuando una denominación es usada en el sentido estricto y no semántico.
El concepto brota de la extensión no taxativa con que se utiliza el término para determinar qué institución es la que cumple con las condiciones indispensables para adecuarse a los beneficios de la ley. Por ello más que pretender la precisión del término y el área ó jurisdicción de aplicación, intenta expresar su espíritu y una política, en su sentido más amplio y dejar abierta la posibilidad de no excluir a nadie del sistema de Seguridad.
Largo ha sido el camino recorrido desde el balbuceo de un sistema de protección social hasta hoy, tanto desde el punto de vista jurídico, prestacional, abarcativo, integral y de Responsabilidad Civil.
Empresas de Medicina Prepaga como Grupos de Negocios y de Poder en el área de Salud
Situación Actual
Desde el punto de vista conceptual, se entiende por medicina prepaga un sistema en el que, mediante el pago de un arancel periódico mensual, los que se afilian contratan un seguro de salud que involucra, con distintas variantes, la posibilidad de acceder a determinadas prestaciones médicas.
Modalidades del servicio:
-
- Planes Cerrados
- Planes Abiertos
- Planes Mixtos.
Planes Cerrados: En los planes cerrados la cobertura se restringe a la utilización de un grupo dado de profesionales y establecimientos de internación, que pueden o no pertenecer a la entidad. Es decir, son contratados por la empresa.
Planes Abiertos: Los beneficiarios eligen libremente los prestadores, el seguro consiste en un reintegro, que generalmente es parcial o con topes de gastos incurridos. Sólo en estos casos los planes adquieren las características de un seguro convencional por existir garantía de reembolso monetario ante la producción de un siniestro.
Planes Mixtos: Dado que los planes totalmente cerrados y más aún los totalmente abiertos son excepcionales, los de carácter mixto, que admiten una combinación de ambas modalidades, son los de mayor difusión.
Dada la diversa gama de instituciones que podrían incluirse en esta categoría y, teniendo en cuenta que el espectro va desde la gran empresa comercial organizada y hasta multinacional, para la cual la prestación de salud es una más de sus tantas inversiones, diseñada exclusivamente para este fin, hasta entidades con pequeños establecimientos asistenciales especialmente en el interior del país, que por el pago de una cuota mensual brindan a sus asociados las prestaciones básicas que requieran en dicho centro.
A pesar de estas limitaciones, los integrantes del mercado coinciden en que es aproximadamente de 200 el número de empresas que constituyen la oferta del país. De las cuales 80 operarían en la Capital Federal y 50 en el Gran Buenos Aires. Éstas 200 firmas, estarían registradas en alguna de las dos cámaras (o en ambas) que representan al empresariado del sector.
Mercado de afiliados a prepagas:
Según informaciones del INDEC (1989) los beneficiarios del sistema, por fuentes privadas indican que se ubicarían en torno de los 3.000.000 a 3.500.000 de personas, es decir, cerca del 10% de la población total del país.
Volumen de negocios:
En este mercado, existe una importante discrepancia en las aproximaciones efectuadas por las distintas fuentes consultadas, quienes indicaron una facturación del sector que va desde US$ 700 millones a US$ 3.000 Millones, datos muy variables.
Pero teniendo en cuenta los datos que se estimaban en 1989, con una cantidad de afiliados que varia de 3 a 3,5 millones y una cuota que rondaba en los US$ 65 per capita mensuales, concluimos que la facturación estimada del sector se ubicaría en el orden de los 2.300 a 2.700 millones de dólares anuales.
Otra técnica para hacer el cálculo disminuyendo la amplitud del desvío, es efectuar el calculo de la siguiente manera:
Si tenemos en cuenta que los aportantes al sistema a través de las obras sociales de personal jerárquico suman unos 300.000, y que al incluir al grupo familiar los beneficiarios se elevan a 1.000.000, con un salario promedio de u$s 1.600 mensuales, del cual se efectúan las contribuciones del 7.6% a la obra social; se puede llegar a considerar que este grupo contribuye en promedio con U$S 40 per capita mensualmente, lo cual suma casi u$s 500 millones anuales.
Si a esta cifra se le agrega que en la mayor parte de los casos las empresas del personal jerárquico aportan adicionalmente, y en forma voluntaria, entre el 30% y el 40 % del costo del plan médico elegido, se eleva la cuota mensual a unos u$s 60 per capita. Entonces la suma aportada totaliza una contribución cercana a los u$s 750 millones por año.
Pero a esta cifra debe agregarse el gasto de bolsillo de las familias en la contratación de estos servicios. De acuerdo con información proveniente del Ministerio de Economía y del INDEC, el gasto privado en salud asciende al 3,66% del PBI, parte de los cuales, aproximadamente un 15% se destina al pago de seguros voluntarios. Esto significa que las erogaciones en este rubro ascenderían a alrededor de u$s 900 millones anuales.
Por último, cabe considerar la recaudación que las entidades de medicina prepaga obtienen de los contratos que celebran directamente con las empresas, de los que no existe información al respecto. Bajo la hipótesis de que ‘los contratos celebrados son de cuotas menores debido al número de adherentes’, se estima por este concepto una recaudación entre u$s 300 y u$s 500 millones anuales.
Bien, la suma de las tres fuentes de recursos de facturación anual de las prepagas se aproximaría a los u$s 2000/2200 millones por año.
Por lo que finalmente podemos estimar que los recursos que movilizan estas empresas, a la luz de los hechos rondan en cifras que varían entre u$s 2000 y u$s 2500 millones anuales.
Encontramos datos actualizados en los que se manifiesta que la afiliación a las prepagas es de 2,2 millones de personas, de las cuales el 50% de los afiliados se concentran en un grupo de 13 empresas. El total de empresas existentes a la fecha es de 150, un 52 % radicadas en la Capital Federal, 17 % en el Gran Buenos Aires, y el 31% en el interior del país.
Según la misma fuente la empresa de mayor facturación es MEDICUS. La que tiene mayor cantidad de afiliados es AMSA, pero en afiliaciones corporativas el líder es DOCTHOS que compite con AMSA por el numero de cápitas.
Los capitales que a la fecha intervienen en este mercado son de origen Norteamericano, Inglés, Suizo, Español, Brasileño, Chileno, y Colombiano.
Datos comparativos de evolución de las prepagas
| Fuente
|
Año |
Afiliados en
Millones |
Facturación Anual en Millones de U$S | Nº Total de
Empresas |
| INDEC |
1989 |
3 a 3,5 | 2000 – 2500 | 200 |
| S.S.S. |
2000 |
2,2 | 2376 * | 150 |
* La cifra surge de multiplicar 2,2 millones por US$ 90 promedio; por 12 meses
Como se puede apreciar en los datos expuestos en el cuadro anterior, para las prepagas, la evolución económica de estos últimos años no ha sido favorable como para muchas de las empresas de nuestro país.
Si evaluamos los datos de la Superintendencia de Servicios de Salud, podemos apreciar que:
El mercado se ha retraído aproximadamente en 1.200.000 de afiliados
Que por lo menos 50 empresas desaparecieron, o se fusionaron.
Que la cuota promedio en 1989 era de US$ 65 per capita, mientras que la cuota actual, sumado el IVA del 10,5% es de 30 a 150 u$s mensuales para los afiliados hasta 65 años, luego va en aumento, sufriendo mayor incremento a los 75 años de edad.
Que han ingresado capitales como el Exxel Grup que compro a Galeno; en 1994 llegó Amil el holding de mayor crecimiento en el Brasil y como ya se manifestó existen capitales de diferentes procedencia, según el S.S.S.
Análisis de las conclusiones del ‘Seminario Sobre Reforma de Salud en América Latina’ efectuado en 1994, respecto a la ’Visión Económica de la Salud‘
Informe sobre el Desarrollo Mundial «Invertir en Salud»
El informe arriba a las siguientes conclusiones como necesidades a cumplimentar:
-
- Contención de costos y opciones para los consumidores.
- Accesibilidad universal, equidad y eficiencia.
- Reducir subvenciones públicas a los grupos más acomodados.
Se puede llegar a la conclusión de que el ingreso de las prepagas al mercado de las obras sociales sindicales lograría quintuplicar el volumen de usuarios potenciales de sus servicios, si es que absorbieran la totalidad de las mismas con el consiguiente aumento de sus ganancias.
No debe olvidarse que el porcentaje de la población cautiva de 11.608.854 afiliados con una perspectiva económica de US$ 4.618,6 millones, transforma a este sector en un importante grupo de presión política, que en un futuro podría tornarse inmanejable.
Beneficiarios de la obras sociales según la naturaleza institucional.
Todo el país. Años 1993 / 1997
| Naturaleza de
la obra social: |
1993 | 1994 | 1995 | 1996 | 1997 |
| Total | 17369191 | 16401408 | 16270660 | 15553577 | 15842245 |
| Sindicales | 8031908 | 6699849 | 9508330 | 9358428 | 9351876 |
| Estatales | 225042 | 133354 | 118184 | 89566 | 85571 |
| Por convenio | 88609 | 53120 | 72711 | 80260 | 149507 |
| Personal de dirección | 965431 | 1146629 | 1154407 | 1138527 | 1285342 |
| Administración mixta(1) | 7933218 | 8291224 | 5284278 | 4018917 | 4018917 |
| Por
adhesión(2) |
47795 | 29639 | 51057 | 36765 | 32605 |
| Ley N º 21.476(3) | 42505 | 4267 | 36476 | 3880 | 3759 |
| De
empresas(4) |
29862 | 30505 | 23611 | 22735 | 26728 |
| Especiales(5) | 4821 | 6175 | 7249 | 804499 | 767780 |
| Agentes
seguros |
6646 | 14357 | 17237 | ||
| De otra
naturaleza |
102923 |
Creadas por ley y cuya conducción es ejercida por un organismo integrado por empresas del Estado, beneficiarios y empleadores.
Exceptuadas de la Ley de las Obras Sociales que no obstante se adhieren.
De empresas estatales creadas por una disposición especial (Atanor, Papel Misionero, etc.)
Se trata en realidad de una sola empresa.
Autorizadas a funcionar por cumplir con los requisitos de la nueva Ley de Obras Sociales N º 23.660 art. 1 inc. h.
Nota: El trabajador dependiente – público o privado – se halla comprendido en alguna de las obras sociales que organiza la Ley N º 20.060. El organismo de supervisión es la Administración Nacional del Seguro de Salud (ANSSAL). Sus prestaciones de asistencia sanitaria son financiadas con el 6% de contribuciones patronales y el 3% de aportes personales sobre los salarios. Los datos se basan en registros de las obras sociales. Los mismos han sido sujetos a revisión en 1997 en base a declaraciones juradas de los empleados.
Fuente: Administración Nacional del Seguro de Salud.
Beneficiarios de obras sociales. Total del país. Años 1993/1997
( Anuario Estadístico de la República Argentina 1998 Vol.14 )
Población Total Por Tipo De Cobertura De Salud Según Sexo.
Total Del País 1991
Gráfico Comparativo De La Población Dividida Por Sexo
| TOTAL de la POBLACION | 32615528 |
| VARONES | 15937980 |
| MUJERES | 16677548 |
Población en Millones
| Población Total | 32615528 |
| Solo Tiene Obra Social | 13153473 |
| No Tienen Obra Social | 11867945 |
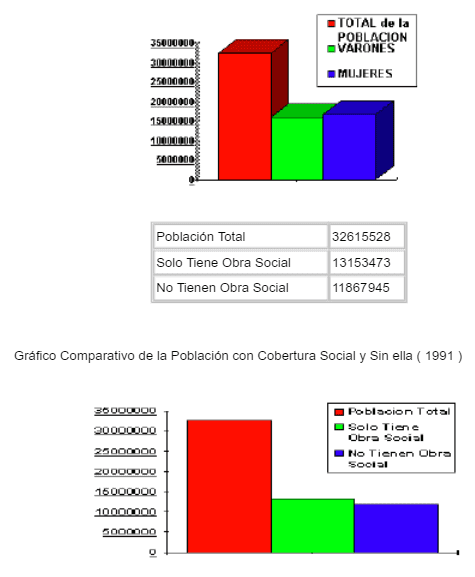
Cobertura Social en Argentina
Obras sociales sindicales
A nadie puede escapar que el desvío de fondos que se ha venido haciendo de las cajas de las obras sociales es muy importante, pero no solo a este hecho debemos culpar por el deterioro económico de las mismas, tenemos que considerar el porcentaje elevado de desocupados que existe en el país que es la causa fundamental de la enfermedad que las destruye, y que a la fecha no tiene solución; si existiera la voluntad política de la solución verdadera del problema, el planteo debería ser otro, y no la modificación de leyes y del ultimo decreto dado a conocer (446/2000).
Las leyes 23.660 y 23.661 son muy determinantes en todos los aspectos, qué podríamos preguntarnos en cuanto a la obtención de fondos, su administración y destino proporcional adecuado? Aparece como posible de corregir en dichas leyes algunos artículos del decreto reglamentario 576/93, que podrían modificarse para eI mejor manejo de las Obras Sociales.
Reglamentación del Decreto 576/93 , Anexo 1. . . . . . . . . Art. 12 . – . . . . . . a) . . . . «No existirá incompatibilidad en el ejercicio de cargos electivos entre las obras sociales comprendidas en el régimen de la presente ley y la correspondiente asociación sindical.»
Proponemos que diga: «Existirá incompatibilidad en el ejercicio de cargos electivos entre las obras sociales comprendidas en el régimen de la presente ley y la correspondiente asociación sindical.» g) Las asociaciones de obras sociales serán conducidas y administradas por cuerpos colegiados que no superen el número de siete (7) miembros elegidos por las obras sociales integrantes de la asociación.
Art.13.- Los miembros de los cuerpos colegiados de conducción de las obras sociales deberán ser mayores de edad, no tener inhabilidades e incompatibilidades civiles ni penales, su mandato no podrá superar el término de cuatro (4) años y podrán ser reelegidos. Serán personal y solidariamente responsables por los actos y hechos ilícitos en que pudieran incurrir con motivo y en ocasión del ejercicio de las funciones de conducción y administración de dichas entidades.
Proponemos que diga: . . . . . . . . . . . su mandato no podrá superar el término de cuatro(4) años y no podrán ser reelectos de manera consecutiva, debiendo transcurrir dos (2) períodos para su nueva presentación. Serán personal y solidariamente responsables patrimonialmente por los actos y hechos en que pudieran incurrir con motivo y en ocasión del ejercicio de las funciones de conducción y administración de los recursos financieros de dichas entidades, siendo sometidos a la justicia Civil y Penal.
Creemos que las obras sociales pueden ser mejoradas en sus prestaciones, pero resulta peligroso que las mismas entren en los llamados «mercados competitivos de la salud» en donde el poderío de los capitales «convenzan» al estado de que una inversión en mejorar la salud debe ser para quien pueda pagarla y que a los otros se les brinde lo mínimo indispensable (PMO) para que sufra menos en su agonía. (Pacto de José de Costa Rica?)
En resumen para el mejoramiento del contralor de las obras sociales, reflejando en el mismo que:
La conducción de las Obras Sociales estará a cargo de un directorio compuesto por afiliados a la misma, y que se considerara incompatible para cubrir los cargos directivos, el hecho de ejercer algún cargo gremial en el Sindicato del Ramo, ya fuere electo o no.
Los miembros de los cuerpos colegiados de conducción de las obras sociales, no podrán superar el término de cuatro (4) años en su ejercicio y no podrán ser reelectos en forma consecutiva, debiendo transcurrir dos (2) períodos para su nueva presentación.
Que el directorio que asuma la conducción de la misma será solidariamente responsable en el manejo de los bienes.
Que el directorio contará con una comisión formada por 7 miembros, tendrá una junta fiscalizadora que realizará el control de gestión, formada por tres miembros.
Que siempre se asumirá con balance, y cada 60 días se emitirá un informe Económico Financiero , el que se hará público.
Que todos los que asuman tendrán un sueldo prefijado, de acuerdo a función jerárquica.
No tendrán gastos de representación.
Deberán efectuar declaración patrimonial de bienes al ingreso y egreso.
Separación de Bienes entre el Sindicato y la Obra Social.
El presente persigue el hecho de evitar que los bienes muebles e inmuebles que posee el sindicato estén anotados en el inventario de la Obra Social, para que cada uno asuma los gastos en que incurran de manera independiente, dado que esto duplica impuestos edilicios, teléfonos, luz, seguros, y también gastos de personal.
Separación de Padrones y de Carnets Identificatorios.
El empleador se verá obligado por ley a entregar los padrones correspondientes, para que la obra social pueda tener acceso a los morosos, y así comunicarlos previa inspección al cuerpo de aplicación, para reclamar las deudas. Esto es fundamental dado que las grandes empresas siempre lo niegan.
Carnet inviolable de afiliación a la obra social. No se podrán atender los afiliados a la obra social en ningún servicio con el carnet sindical.
Ahora bien, este apartado no quiere más que ser una muestra de la forma de solucionar rápidamente el problema de las obras sociales sindicales, sin que se las obligue a competir en un medio hostil que las va a llevar a la destrucción. Pagando los usuarios por la falta de prestación y el Hospital Público con los gastos por los pacientes que no reciben su atención en forma oportuna.
El sindicato que tiene bienes propios inmuebles, sea sanatorios, farmacias hoteles, etc. Los podrá seguir manteniendo, y seguirá brindando los servicios mediante convenios como lo hace cualquier prestados. Si la atención es deficiente y los afiliados sustentan sus quejas, se denunciará el convenio como con cualquier prestador privado, siendo un problema del sindicato como sustentar sus estructuras deficitarias.
Por otra parte si se llegó a la conclusión de la falta de dinero en el área de salud, por qué no se aplica el mismo criterio de financiamiento que el dispuesto en el ultimo decreto (446/2000), dado que el Gobierno Nacional ha reconocido la falta de fondos.
Si el planteado no es el mejor camino para solucionar el sistema de salud para las obras sociales sindicales deberá existir uno diferente; pero el recorrido que le hará seguir la desregulación a partir del 2001, no solo nos dejará sin atención médica, sino que el Gobierno va a tener que subsidiar al igual que con otras privatizaciones el sistema y a resultas de ello perderá no solo injerencia, sino que al mismo tiempo gastará del Tesoro Nacional dinero que NO tenemos.
Al conflicto social de la marginación de la población, por falta de trabajo y políticas sociales, el Gobierno Nacional da el último paso que llevaría a la destrucción de los sindicatos, lo cual no sería más que una entrega de la salud de los trabajadores. Debemos sospechar que esto no es mas que otra nueva concesión hacia las multinacionales.
Número de obras sociales y cantidad de beneficiarios, Según naturaleza institucional.
Total del país. Años 1994/1997
Año: 1994
Naturaleza de la obra social
| Obras Sociales | Total | Titular | Familiares | |
| Total | 312 | 16401408 | 7322080 | 9079328 |
| Sindicales | 231 | 6699849 | 2405246 | 4294603 |
| Personal de dirección | 24 | 1146629 | 389166 | 757463 |
| Administraciòn Mixta | 11 | 8291224 | 4435862 | 3855362 |
| Resto | 46 | 263706 | 91806 | 171900 |
Año: 1995
Naturaleza de la obra social
| Obras Sociales | Total | Titular | Familiares | |
| Total | 281 | 16270660 | 6901183 | 9369477 |
| Sindicales | 216 | 9508330 | 3180341 | 6327989 |
| Personal de
dirección |
24 | 1154407 | 398451 | 755956 |
| Administración mixta | 6 | 5284278 | 3214114 | 2070164 |
| Resto | 35 | 323645 | 108277 | 215368 |
Año: 1996
Naturaleza de la obra social
| Total | Titular | Familiares | |
| Total | 15693124 | 7084458 | 8608666 |
| Sindicales | 9397069 | 3526051 | 5871018 |
| Personal de dirección | 1138303 | 394927 | 743376 |
| Administración mixta | 4018917 | 2709655 | 1309262 |
| Resto | 1138835 | 453825 | 685010 |
Año: 1997
Naturaleza de la obra social
| Obras Sociales | Total | Titular | Familiares | |
| Total | 276 | 15842245 | 7270863 | 8571382 |
| Sindicales | 216 | 9351876 | 3584545 | 5767331 |
| Personal de dirección | 24 | 1285342 | 456387 | 828955 |
| Administración mixta | 1 | 4018917 | 2709655 | 1309262 |
| Resto | 35 | 1186110 | 520276 | 665834 |
Nota: El trabajador dependiente – público o privado – se halla comprendido en algunas de las obras sociales que organiza la ley N º 20.060. El organismo de supervisión es la Administración Nacional del Seguro de Salud (ANSSAL ). Sus prestaciones de asistencia sanitaria son financiadas con el 6% de contribuciones patronales y el 3% de aportes personales sobre los salarios. Los datos se basan en registros de las obras sociales. Los mismos han sido sujetos a revisión en 1997, en base a declaraciones juradas de los empleadores.
Fuente: Administración Nacional del Seguro de Salud.
Razonablemente, nadie discutiría la necesidad ni la conveniencia de reordenar / transformar los distintos subsectores (efectores públicos y privados, obras sociales, prepagas, etc.) que componen el casi anárquico sistema sanitario argentino. Basta, para sostener la afirmación precedente, con mencionar sólo a modo de ejemplo, lo siguiente:
La desfinanciación de las Obras Sociales (básicamente por causas estructurales antes que por mala administración).
La consecuente crisis económica (no financiera) del sector prestador privado.
La sobreoferta (carente de toda racionalidad sanitaria) de capacidad instalada y de tecnología médica de alta complejidad, tanto diagnóstica como terapéutica.
La irracional distribución de recursos (tanto humanos como materiales) fundado en razones de mercado (real o potencial) y carentes de racionalidad sanitaria.
La absoluta falta de articulación y complementación entre los efectores, tanto entre públicos y privados como entre los pertenecientes al sector público, aún dentro de las mismas jurisdicciones.
Inexistencia de legislación, marco normativo y autoridad de aplicación que establezca el marco legal normativo para el sector de la medicina prepaga. Existe solo una ley, que en su único artículo las obliga a cumplir con el Programa Médico Obligatorio, pero no existe autoridad de aplicación.
Los puntos anteriores, y muchos otros de igual magnitud y gravedad, constituyen razones ciertas para proponer un rápido proceso de reconversión del llamado sector salud. Lo que no hay que perder de vista es que, lamentable y peligrosamente se están formulando propuestas y proponiendo instrumentos que, justificados en una supuesta acción correctiva de problemas evidentes, implican la desnaturalización de la esencia del sistema vigente: la salud como derecho (tal como lo establece la Constitución) y los principios de solidaridad, equidad y accesibilidad que garantizan el ejercicio del derecho a la salud.
Las marchas y contramarchas en temas como la desregulación de las Obras Sociales, la creación del marco legal para las prepagas y la creación de seguros locales (provinciales o municipales) o nacional de salud se pueden explicar por la mayor o menor convicción sobre el tema por parte de los funcionarios con poder de decisión y por el lógico entrecruzamiento de intereses que se ven implicados en el tema. Lo que no hay que perder de vista es que, en medio de esos avances y retrocesos, el B.M. ha definido y explicitado una política e impulsa en forma sostenida la ejecución instrumental de ella. En 1998 (año de inicio del Programa de Reconversión de Obras Sociales, con 60% de financiamiento con crédito del B.M.) Mirna Alexander, Directora del B.M. para la Región Sur, establecía un plazo de 5 años para cumplir con la meta de reconversión. Los instrumentos empleados para esto desde diciembre de 1999 por el Ministerio de Salud y Acción social de la Nación y por la Superintendencia de Servicios de Salud (ex ANSSAL), que pueden resumirse en la Resolución Ministerial Nº 109/00 y en el Decreto de Desregulación, se orientan a transformar el sistema de la seguridad social en un sistema de capitalización individual (seguro de salud). La Asociación de bancos (ADEBA), en el año 1994, su reunión anual, analizó la problemática del sector salud y las conclusiones del análisis las tradujeron en una propuesta de reconversión del sector salud. Esta consistía en establecer un sistema con tres niveles de cobertura, a los que cada persona accedía según su capacidad de pago. Este es el contexto general y las políticas en ejecución y a la luz de ellas deben analizarse las iniciativas instrumentales en curso. Como ya se dijo, las deficiencias invocadas son, en general, ciertas. Las causas invocadas son, generalmente, erróneas o malintencionadas. Las medidas instrumentales que hasta ahora se proponen son, en el mejor de los casos, inconducentes y muchas veces conllevan objetivos que implican lisa y llanamente hacer del derecho a la salud un mero formalismo o una declaración de principios sin mecanismos que posibiliten el ejercicio de tal derecho a todos los habitantes.
A modo de conclusión ideológica
Consideramos que:
El estado de seguridad del individuo sin seguridad social es casi tan imposible como sin libertad personal. El hombre viviendo en una comunidad organizada necesita de ambas.
La seguridad social significa estar cubierto en la urgencia otorgando así, libertad y seguridad de vida.
Esta seguridad social debe realizarse a través de sistemas sociales eficientes. Esto es válido también para una conducta en las políticas sociales eficientes.
Una buena política social es fundamento de la estabilidad económica a través de la paz social.
Lo ciudadanos deben tener una asistencia a su vejez y ofrecer cobertura en casos de riesgos como enfermedades, accidentes de trabajo, discapacidad, incapacidad profesional e incapacidad laboral, necesidad de cuidado así como en el caso de desocupación.
Es tarea del Estado crear el marco regulatorio y de eficiencia necesario para todos los involucrados.
En las obras sociales rige el principio de solidaridad, pues:
Los aportes que el asegurado debe abonar por la cobertura de su seguro de salud dependan de su capacidad económica con un porcentaje de la remuneración percibida por su trabajo.
La edad, el sexo y el riesgo sanitario del asegurado no influyen en el monto de los aportes.
El derecho a las prestaciones médicas integradas de las obras sociales es independiente del monto de los aportes abonados.
Cada grupo familiar recibe salud de acuerdo a la medida de sus necesidades y paga según la medida de su fuerza productiva.
El sistema de obras sociales se creó sobre la base de un principio de equidad: todos los trabajadores reciben la misma atención médica al margen de su accesibilidad económica.
Este es un principio solidario, el cual es fundamental, todos deben recibir la misma atención médica.
Nadie discute que el actual sistema tiene falencias lo cual nos indica las necesidades de cambios gerenciales, teniendo como objetivo una «empresa social de salud», cuya finalidad es brindar salud integral de acuerdo a las necesidades de sus afiliados.
Por ahora la desregulación consagraría un gigantesco desfinanciamiento, con la ruptura del principio solidario; porque la atención médica que podrá ser brindada por un efector privado dependerá del valor del aporte de los trabajadores.
Todos sabemos que las empresas privadas, tienen un natural fin de rentabilidad económica, no social, buscarán captar a la gente de mayores ingresos a quienes le ofrecerán planes con más cobertura y atención médica para pudientes.
¿Quién determina que con 20 pesos por mes se puede brindar una salud integral?
Por lo tanto creemos que los que menos ganan tendrán una salud de 20 pesos.
Los gremios pierden su poder económico. Los hospitales con su medicina solidaria, se transforman a ser dispositivos solamente de multitudinarios indigentes, donde se hacinaran sin esperanza enfermos (enfermos sociales principalmente), ancianos y mendigos.
Como resultado de esta políticas desaparecerán muchos gremios y el hospital público se dedicará a la atención solamente para pacientes sin cobertura médica. ¿No es acaso esta política homicida del hospital público?
Nuestro hospital público que levantó la bandera con su naturaleza vecinal como expresión de unión, participación e integración comunitaria, en plena descentralización y brindando solidaridad recíproca.
No es casual el fortalecimiento del subsector privado, en estas condiciones, dejando morir al subsector de seguridad social e indirectamente al hospital público, uno de los principales prestadores de salud de las obras sociales.
Los hospitales públicos dejaran de ser hospitales comunitarios para trasformarse en hospitales de beneficencia, con una administración sanitaria central, y solamente serán financiados con los recursos exclusivos que aporta el estado, destinados en general a una población indiscriminada que ha perdido toda referencia comunitaria.
¿Cuántos serán los trabajadores que en poco tiempo carecerán de atención médica integral?
Que pobres son las medidas ejecutadas sin el consenso necesario. El actuar con soberbia, sin dar protección a las personas, considerando que lo justo esta en el despotismo. Que pequeño resulta el poder político o económico y cuán insignificante es ante la sabiduría del celeste omnipotente.
Programa médico obligatorio (PMO)
Creado con la finalidad de lograr que toda la población tenga acceso a una cobertura sanitaria mínima, es de aplicación obligatoria en todas las Obras Sociales (OOSS), no existiendo a estos efectos carencias ni preexistencias.
Se abre tres niveles atencionales, el Nivel I, de Atención Primaria, en Nivel II de Atención Secundaria y el Nivel III, de Alta Complejidad.
La cobertura de medicamentos es en Internación y en medicamentos de baja incidencia y alto costo de un 100% (especifica cuáles comprende: Eritropoyetina, Interferón, Inmunoestimuladores, Calcitriol, L.Acetil Carnitina y D. Nasa) y en ambulatorios en general desde un 40%. Contempla así mismo la existencia de coseguros bajos, como son para consultas con Médicos Generalistas $ 2, para especialistas $3 y para consultas domiciliarias $10.
Las prácticas de diagnóstico de baja complejidad (si son menos de tres determinaciones son sin coseguro) tienen un coseguro de $5, por orden, y las de alta complejidad de $10.
Describe el PMO un Plan Materno Infantil sin coseguros y un 100% de medicamentos, como así también la cobertura integral del recién nacido durante el primer año de vida y el reconocimiento de Leches medicamentosas en un 100% durante los tres primeros meses.
Se basa su esquema de atención en la existencia de Médicos Generalistas (pediatras, clínicos y tocoginecólogos), con una Historia Clínica Unificada.
Con respecto al área de Odontología brinda también una cobertura que no incluye los implantes ni las prótesis, pero sí la ortopedia funcional y ortodoncia, sin cargo hasta los 18 años, fijándose un coseguro de $3 para los controles.
En el área de Salud Mental, en tratamiento ambulatorio, establece un coseguro de $5 en psiquiatría y de $2 en psicología, psicopedagogía, psicoanálisis y psicodiagnóstico.; y una cobertura de hasta 30 sesiones paciente / año. Referente a Internación, cubre en internaciones agudas hasta 30 días por paciente por año.
Con respecto a las Prótesis y Ortesis, cubre un 100% en las prótesis e implantes de colocación interna permanente y un 50% en aquellos elementos correctivos.
En el área de rehabilitación cubre un 100% en aquellas rehabilitaciones motrices y psicomotrices, como también en la sensorial y en la readaptación ortopédica. Cubre en esta área 25 sesiones de Kinesiología por paciente / año, variando el período de rehabilitación de los accidentes cerebrovasculares, los traumatizados o los grandes accidentados, estando los plazos con posibilidad de extensión de acuerdo a auditoria efectuada individualmente.
Finalmente, con respecto a la Hemodiálisis, estas son cubiertas en tu totalidad, siempre que los pacientes sean inscriptos en el INCUCAI dentro de los 30 días de comenzado el tratamiento.
Cubre determinadas prácticas de Alta Complejidad, como son los transplantes, como son los de miembros, con microcirugía, los de médula ósea (para patologías determinadas), renales, cardíacos, etc; la embolización selectiva de grandes vasos, la radiocirugía cerebral y el tratamiento de grandes quemados.
En la actualidad se está considerando las modificaciones del PMO, con la finalidad de corregir indefiniciones y omisiones, como así también tratar de formular un sistema de actualización, todo ello basado en la rápida evolución de la materia médica y de los elementos, sistemas y prácticas diagnósticas y de tratamiento (con la creación de una Comisión Asesora, de integración mixta)
Así, se definen una cantidad de prestaciones y modalidades no cubiertas anteriormente, jerarquizando su impacto sanitario y la relación costo / beneficio de los cuadros clínicos frecuentes. De esta manera se garantiza el acceso a la Salud de la población y se busca el mejor aprovechamiento de los recursos.
En el área de Atención Primaria incorporará los Programas Generales de Promoción y Prevención de la Salud, priorizando a la población en su conjunto y mejorando la calidad de vida. En esta área se crearán programas especiales para grupo de riesgo emergentes, para la realización de acciones de prevención específica. Asimismo se incluirán Programas de Prevención para Cáncer de Mama y de Cuello Uterino, Plan Materno Infantil y el Examen de la Persona Sana, por Sexo y por edad (por décadas). Se hará hincapié en Talleres de prevención primaria y secundaria de varias patologías, siendo esto considerado indispensable en el adecuado manejo de grupos de riesgo.
En lo que respecta al ingreso al sistema, éste se hará a través de Médicos Generalistas, los que deberían ser jerarquizados a nivel de sus remuneraciones.
Con respecto a las consultas, éstas deberán tener coseguro o ser limitadas, en su número anual, tanto en ambulatorio como en días de internación en patologías agudas.
Como forma de colaborar en la actividad diaria del médico de cabecera o generalista se publicarán Guías de Orientación para el Diagnóstico y tratamiento de los Motivos de Consulta Prevalentes en la Atención Primaria de la Salud.
En el área de Salud Mental, se incorporara el desarrollo de la prevención, para temas específicos, como ser adicciones y depresiones. Refiriéndose a estas consultas, las mismas se extenderían a las modalidades de consulta familiar, grupal, individual, etc.
Se extenderán los medios de diagnóstico cubiertos en el P.M.O., con incorporación de Medicina Nuclear, Inmunología, RMN, Centellogramas, etc.
Se abre un nuevo capítulo con el reconocimiento de la internación domiciliaria como una forma de internación, con las mismas coberturas que ésta. Asimismo consideraría especialmente el tratamiento de enfermos terminales, con la indicación a las OOSS para que desarrollen programas adecuados para estos pacientes, con la desinstitucionalización, o en caso que esto no sea posible, la internación de los mismos en lugares adecuados, en confort y atención, con una contención del enfermo y de su familia en forma armónica.
En referencia a los trasplantes, se cubrirían también los de baja incidencia y alto costo.
La política actual lleva a privilegiar la prevención, las estrategias de atención primaria y profundizar los criterios de equidad y racionalidad en la asignación de los recursos.
El análisis de las prestaciones incluías se enmarcan en los siguientes conceptos indispensables para lograr la cobertura esperada:
No existe exclusión de patologías.
Las OO.SS. garantizan el acceso a la salud de sus afiliados, dentro de un marco de rigor científico.
La Planificación Sanitaria se basa en el conocimiento epidemiológico de la población a la que está dirigida.
Bibliografía
«Administración Nacional del Seguro de Salud» – Anuario Estadístico de la Rep. Arg. 1998 Vol.14
«Imágenes de la Organización Gareth Morgan» – Editor AlfaOmega S.A. 1998
Asociación de Entidades de Medicina Prepaga.
Asociación de Entidades de Medicina Prepagas (ADMP) y Cámara de Instituciones Medico Asistenciales de la República Argentina.
Cenit. «Seguros de Salud».
Diario Informe «Asegurador». 1998.
El seguro de salud en la Argentina
Fatone, H. «Metodología y práctica de la investigación científica». (UADE) – 1994
Fundación Alberto J. Roemmers. «Asistencia de la Salud». Buenos aires. Editor responsable Manuel Martí. p 171. 1995.
INOS «Las obras sociales en la República Argentina», Bs. As. Abril 1972.
International Health Insurance Danmark a/s.
Martinez O. Diario Clarín. p. 22. 4 de Junio de 2000.
MEILIJ, G. R.,Manual de Seguros.
MSAS/INDEC «Modulo de Utilización y Gasto en Servicios de Salud Gasto Publico socia», Volumen IV Sector Salud. PROGRAMA Nacional de Asistencia Técnica para la Administración de los Servicios en la Rep.Arg. » (1989).
Samuelson, P. A. «Curso de Economía Moderna» -, ( Premio Nóbel de Economía) Editorial Aguilar – 1979
Superintendencia de Seguros de la Nación.
Superintendencia de Servicios de Salud
Zöller Wolfgang. «Filosofía y organización de la asistencia média y social en Alemania». Buenos Aires. Asistencia de la Salud.
p 123-155. 1995.


